番組表
おすすめ情報
スペシャルアーカイブ一覧
“コロナ禍”田村前大臣が改めて訴え「臨時の医療施設を」
■「最悪のことを想定しなくては」「陽性率は異常な数値」
菅原
これまでにない規模で増え続ける感染者に、医療提供体制が影響を受け始めています。田村前厚労大臣が懸念する「普段なら助かるはずの命が助からなくなる」という最悪の事態。そうならないため何が必要か、考えていきます。本日のゲストを紹介します。前厚生労働大臣の田村憲久さんです。よろしくお願いします。
田村

お願いします。
菅原
そしてもう一方、別室からおなじみ、白鷗大学教授、岡田晴恵さんです、よろしくお願いします。
岡田

よろしくお願いいたします。
上山
岡田さんは、自宅療養者が急増している中、助けになればと、こちらの「自宅療養完全マニュアル」を再びネット上で無料公開しました。万が一、感染し自宅療養となった場合、どうすればいいのか書かれていますので、ご覧ください。


菅原
では、最初のテーマはこちらです。「欧米に近い感染爆発、最悪の状況はこれからか」。

詳しく見ていきたいと思います。まずは、きょう午後6時段階の全国の感染者数を見ていきます。赤い地域が過去最多となったところです。山形の257人、埼玉の5315人、千葉4258人、岡山924人です。大都市圏では東京が1万5895人、愛知で4426人、大阪で9135人などとなっています。全国の累計の新規感染者数ですが、きょうは7万2244人、重症者数は最新で767人ということで、前の日よりも33人増えている状況です。ちなみに全国の感染者数は昨日の段階で8万人を超えまして、規模としては、オミクロン株の影響で10万人以上となっていたイギリスに近いような状況となってきております。
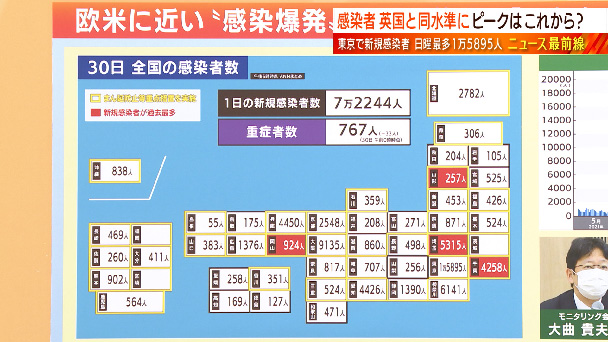
最も感染者が多い東京の新規感染者の推移です。このように急激な増加がまだ続いています。モニタリング会議の大曲医師は「2月3日の推計値は1日あたり2万4074人と爆発的な感染状況となる」と話しています。まだ増える可能性が高いということです。
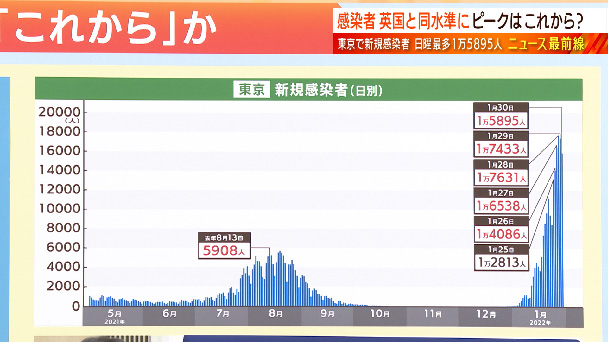
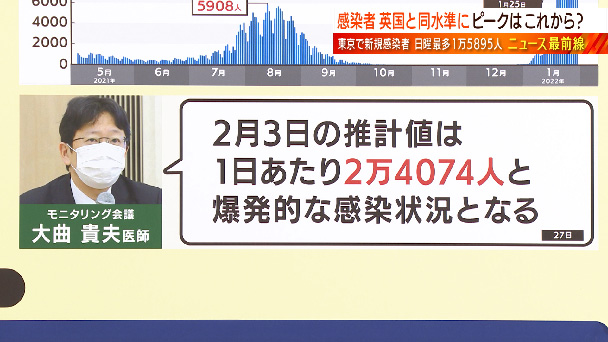
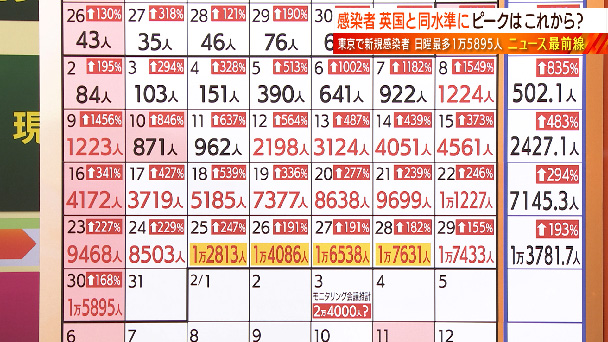
改めて東京の感染状況、カレンダーでみてみますと、きょうの感染者が1万5895人、昨日は1万7433人でした。前の週が9468人でしたので増加率が168%です。先ほどの推計ではこの3日に2万4074人になるという予想です。田村さん、2月頭にピークを迎えるという指摘もありますが、田村さんはまだ感染者は増え続けるとお考えですか?
田村
私は1月11日の党のコロナ本部で、日本全体で10万いく可能性もありますよと話しました。
菅原
1月11日ですよね。東京の感染者が1000人を超えた段階で。
田村
日本全体で多分7、8000人だったと思います。全国で10万人行くことも十分にありえますよと話しましたが、今、お話がありましたイギリスは、ピークは20万人超えていたと思います。しかも人口が、日本の半分なんです。そう思うと、日本はまだイギリスまで行ってないんです。一方でワクチンを考えますと、ブースター接種はイギリスの方が日本よりも進んでいるわけで、決して、感染者数が10万で収まるというような話ではなくて、まだこれから増えていく可能性も十分にある。ましてや、例の亜種のオミクロンが出てきています。これが感染力が強いという話なので、それが大きくなってくると、さらなる感染拡大も念頭に置いてかなきゃいけないと思います。

菅原
ですから、2月頭がピークでそこからピークアウトするんじゃないか、こういったもう楽観論というのは、本当に持ってはいけませんね。
田村
やはり、常に最悪のことを想定しなきゃいけないので、そうなってくれればありがたい話ですけれども、そうじゃないことも想定しておかなきゃいけないと思います。
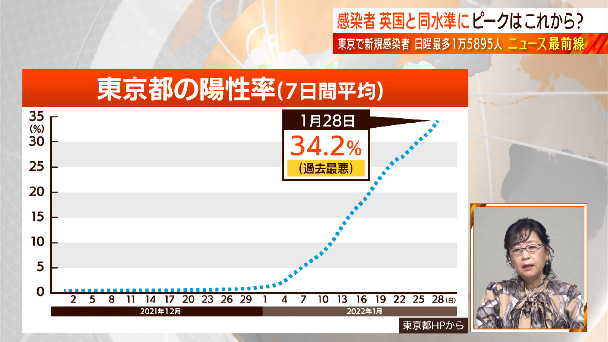
菅原
こちらが東京の陽性率ですが、1週間平均で34.2%、3人検査したら1人が陽性になるという状況で過去最悪の陽性率です。岡田さん、この陽性率からどういったことが分かりますか。
岡田
はい。この陽性率は異常に高い値です。本来、陽性率は高くとも5%未満に抑えたい。そもそも検査の陽性率が7%未満の国では死亡者数が抑えられる、十分な検査を実施している国は1日当たりの死亡者数が抑えられる、という報告が、2020年4月、もうずっと前からあったわけです。現状は、30%超えですから検査が全く足りていない。今の感染者数とか、今後出てくる感染者数というのは、氷山の一角であるということを、私たちは念頭に置かなきゃいけないと。一方、この流行状況では、まず確定診断をしないと、コロナの治療薬も投与できないことが問題です。今は、やはり治療開始するための検査の確保が必要で、それも速やかに医療にかかれて、検査で確定診断がつけられる体制が一歩です。でないと、薬が有効に働けない。速やかな医療アクセス、検査、早期治療開始ということを、私たちはまず考えざるを得ないというふうに思いますね。
■「持病を悪化させて死亡のケースも」
菅原
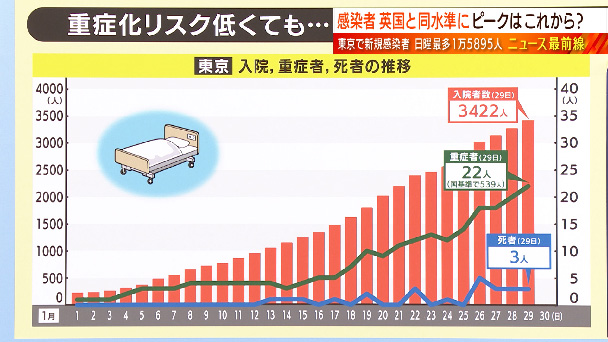
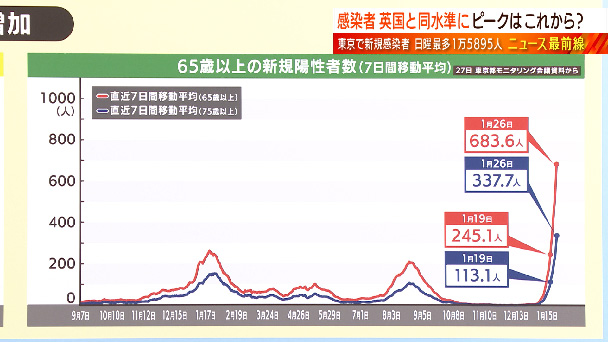
そういった中で医療提供体制にも徐々に影響が出始めています。入院する人の数が増加してきているんです。東京の状況です。入院している人の数が3422人、重症者は都の基準で22人、亡くなった方は3人です。そしてハイリスクの高齢者の感染者も増加しています。7日間平均で65歳以上の方が1日683.6人、75歳以上が337.7人、いずれも過去最多です。田村さん、これまでと比べてオミクロン株は「重症化しにくい」ということですが、入院者数、重症者数、増えてきていますね。
田村
東京の重症者22人という数字は、東京の感染者数から見ると、デルタ株のときと比べて確かに少ないんだと思います。それ(東京都基準の重症者)は人工呼吸器つけている方々です。今回のオミクロンは、以前よりかは肺炎の症状はかなり少ない、10分の1ぐらいになっているのではないかという研究もあり、そういう状況なんだと思うんですね。ただ一方で、重症者、要するに国基準ですね、これはICUの中に入っておられる方々ですけども、決して軽い方が入っているわけではありません。基礎疾患をお持ちで、やはりそれが悪化されて、もう入らざるを得ないという方々が入っておられる可能性がかなり高いと思います。そういう方々も、結局、肺炎では亡くならないかもわかりませんが、元々持っておられる他の疾患を悪くされて亡くなられることは、これは往々にしてあることです。

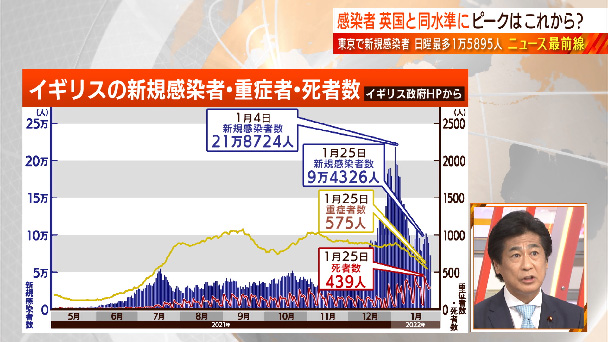
今のヨーロッパを見てますと、イギリス、フランスも相当数、亡くなっておられるんですよ。1日200人から300人ぐらい亡くなっておられます。ということを考えると、仮に肺炎を悪化させて、ということではなかったにしても、命がかかっている可能性は十分にありますから、今、厚生労働省の方には、できればイギリスやフランスの例で、亡くなってる方々がどういうようなシーンで亡くなっておられるかということも分かれば、そういうのを分析すべきだと申し上げているんですけどね。
菅原
しかも死者数というのが遅れて増えてくる傾向にある。イギリスの場合も、青い棒グラフが新規感染者数、赤のグラフが死者数ということでその山が少し遅れて大きくなっている。
田村
これはやはり、まず若い人にうつってから高齢者にうつっていく。そして高齢者の方々が亡くなられるには、それなりの時間がかかって亡くなられるということでありますから、そういう意味で、やっぱり遅れて出てきますので、今から高齢者の方々にどんどんうつっていきます。元々高齢者の方々は基礎疾患をお持ちの方々が多いわけなので、そういう方々が仮に肺炎にならなかったとしても、人工呼吸器等をつけなかったとしても、持病を悪くされて亡くなられる。これは他の疾病でもよくある、インフルエンザなんかでもよくある話なので、そういうことによって一定数の方々が命を落とされるということが起こってくる可能性が十分にあります。決してそんな甘いものではないと思っております。

上山
「オミクロン株」であっても感染者が増えすぎると、死者が増加する恐れがある。田村さんは、日本でも英国と同じくらい、亡くなられる方が増えてくると考えた方がいいのでしょうか。
田村
欧米と比べると、日本の方が、医療逼迫しているとはいえ、しっかり医療は対応していただいてますので、亡くなっておられる方の率が低いのは確かなんです。だから同じぐらいまで伸びるかどうかはわかりません。それは医療の逼迫度合いとも関わってきます。ただやっぱり、今よりはかなり増えてくることは想定しておかなきゃいけないと思います。
上山
1日どのぐらいの。

田村
私がここで申し上げるわけにいきませんが、8月、デルタ株のときの、一番多いときが9月頭、89人でした。。そういう意味からすると、それより増えることは十分念頭に置いておかないといけない。今、日によっては、その半分ぐらいまで来ている日もありますから、それを超えていくことも想定しておかなきゃいけない。
上山
最悪のことは想定していかなきゃいけない。
田村
当然、最悪のことは考えておかなければならないと思います。
■妊婦でも、60歳以上でも、受診できず
菅原
そうならないように対策を進めていくのが今の段階だと思います。続いてのテーマはこちらです。「熱が出ても病院が受け入れてくれない、検査もできない?」。

今、全国の医療現場からこのような声が上がっています。「発熱外来がパンク寸前」熱が出た、喉が痛い、そんな症状が出た時に行く発熱外来、毎日、患者でいっぱいだというのです。日本医師会の中川会長は「コロナの主戦場は発熱外来に移った」としています。入院病床が足りる、足りないというこれまでの問題から、外来が対応できない、病院にかかることができないということが問題になっているのです。

私の知り合いの家族なのですが、このようなことがありました。同居する60代祖母、30代の妊娠中の妻、4歳の娘、3人が同時に発熱しました。60代の祖母、そして妊婦も重症化リスクが高いとされています。コロナかどうか、医師の診察を受けたいと当然考えます。夕方、3人とも熱が上がってしまいました。そこで発熱外来4、5軒に連絡したのですが、全て断られたといいます。中には「予約がいっぱいで『早くて木曜日』という病院もあったということです。早くて3日後、そんな状況だったということです。もちろん、3日も待てない状況ですので、夜になって24時間受け付けの発熱相談センターへ連絡。そこで区内のPCR検査をやっている病院を紹介されたのですが、すでに電話して断られた病院で、結局、受診できませんでした。その際、このようなことも言われたそうです。祖母と妊婦の妻の熱が下がり始めたことを伝えると「大変な人のためにPCR検査は受けないで」と言われたそうです。60歳以上の女性、妊婦の女性が大変な人のためにPCR検査を受けないで、こう言われたというのです。3人は医師の診察も受けられず、自宅療養。幸い3人とも熱が下がりました。そして取材した金曜日(1月28日)、3人は自宅療養を続けていて、祖母と妊婦の妻に咳の症状が続いているということでした。まず岡田さん、以前はこの妊婦に関して、入院できないという問題は報じられたことがありましたけれども、今度は入院どころか診察してもらえない、こういう状況にも今、一部になっているようです。
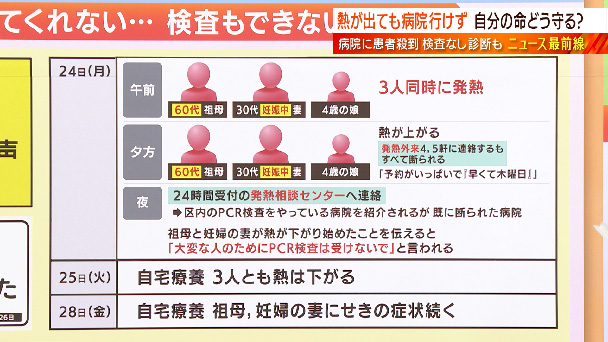
岡田
去年の8月でしたが、新型コロナに感染した妊婦さんが結局、体調が悪くなり救急搬送されましたが、10カ所以上の病院に断られ、結局、受け入れ先の産科の病床が見つからず、自宅で早産されました。そして、その新生児の赤ちゃんが亡くなったという、大変に悲しい事例があったんです。ですから、去年のこのことを、やはり私たちはしっかり受け止めて、今、都道府県もしくは自治体が、妊婦さんのコロナ感染者、もしくは疑い患者さんを、どこの病院で受け入れるかということを事前にもうホームページで公開するべきだと思います。今、現実は流行の6波の最中で、なかなか、医療にたどり着けない、保健所とか相談センターにももう電話が繋がらないんですね。繋がっても、感染者数が多くて対応が遅れている。ですからやはり、これを妊産婦の感染事例の問題は、どうぞ田村先生、強化していただきたい、お願い致します。

田村
これは本当に、妊産婦の方と、60代の方というのは高齢者だとも思いますが、こういう方々は、検査を受けてもらわなきゃいけない。つまり、受け皿を作っていかなきゃいけないですよね。今、政府の方も、若い方々に関しては、やはりご自身で検査をいただいた上で、陽性であればご連絡をいただくということも、非常に感染者が増えてきた地域では対応いただきたいという話です。それをなぜするかと言うと、こういうリスクが高い方々がちゃんと検査を受けるために、医療機関等々、診察、検査の窓口開けておかなきゃいけないということなんです。それがなっていないということは、これは本当に大変な問題だと思います。政府も都道府県と協力しながら、しっかり、こういう窓口を作っていかなきゃいけないと考えます。

菅原
片山さん、このリスクのある方々が診察できていない状況をどう見ていますか。
片山
これは是非、現場に近い都道府県知事さんに尽力してもらうしかないと思いますね。国は、なかなか現場のことわかりませんから。それから市町村じゃ単位が狭すぎますから、都道府県でどういう医療機関があってということを把握しているはずですから、そこで、こういうリスクのある方は、できる限り受け入れられるように、検査の段階からそういう手配をしてもらえると随分違ってきますね。それが現場任せになっていて、現場どうしで、駄目ですと言ったり、たらい回しになったりすることのないように。特に、先ほど岡田さんから話がありましたが、去年8月、千葉県で出産を自宅でせざるを得なくなった。あんなことは絶対ないように、都道府県で手配してもらいたいですね。現場任せにしないで、ホームページ公開するのはいいと思います。それから人工透析の方とかも自宅で待てないんですね、出産をする人や人工透析の方はなどは自宅療養が無理なんですね。そういう人は必ず、万難を排して受け入れるという、そういう仕組みを都道府県がきっちり作ってもらいたいと思います。

菅原
ですから、田村さんも話していたように、こういった方々がアクセスしやすいように、検査、診察をできるような窓口をもう一回、見直すということが大事だと思います。ただ田村さん、発熱外来が逼迫してきているということも当然あるわけで、この解消のために何か手当をしていく、支援をしていく、この辺り、いかがでしょうか。
田村
結局、かなり診療検査外来を増やしてきたんです。ただ、やっぱり限界もありますよね。そういう意味からすると、やはり増えてきたところでは、比較的リスクの低い方々という言い方がいいのかどうかわかりませんが、若くて元気な方々、基礎疾患を持ってない方々が感染した場合に、まず医療機関に行かずに自分で検査をしていただいて、その結果を、仮に陽性ならば報告をいただくことも、今、オペレーションの中の一つとして、これはもう政府が発表をいたしております。とにかく、本当にリスクの高い方々がちゃんと医療機関に行ける、そういう態勢にしなきゃいけません。各都道府県で、自分のところはどのフェーズかというものを、しっかりとご理解をいただく中において、そういう情報発信をしていただかなきゃならないということだと思います。
■同居家族に感染者いたら“検査なし”でも
菅原
まさにリスクのある方々が診察を受けられるように政府が対応しているのが、症状が軽く重症化リスクが低い人は、自分で検査した結果を行政機関に伝えて病院で受診せず、自宅療養し健康観察を受ける。つまり簡易抗原検査キットなどで、自分で検査して、そこで陽性だったら病院に行かず、私は陽性ですと行政機関に伝えて自宅療養するというもの。さらに濃厚接触者が有症状となった場合には、検査せず症状から診断するというもの。濃厚接触者になり、その後、熱が出たら検査せず、「あなたは感染しています」、こう判断するということです。

「病院に行かずにコロナにかかっています」と診断することに対して大阪の吉村知事は賛成しています。「濃厚接触者で症状があり、医者の診察でコロナなら、それはコロナとして扱う。そのことで本当にリスクの高い人の検査を早くしたり、診療に結びつきやすい」。一方で不安視する声もあります。訪問治療をするナイトドクターの菊池代表は「今、風邪なのかコロナなのかインフルエンザなのか。はたまた、この先いくと花粉症まで出てくるので、すべて類似した症状になる。検査なくして評価できるか。そんなバカな話はないと思う」。検査しなければ、風邪や花粉症までコロナと診断されてしまうと懸念を示しています。

田村
もちろん、全ての方が無症状で検査なしでコロナかどうかを判断するわけではありません。ご家族の中に感染者がいた場合には濃厚接触者になりますから、その場合はかなり蓋然性が高いだろうということで、検査なしでもコロナと判断するということです。報告はいただかなきゃいけないと思うんですが。ただ、もちろん、その後、ちゃんと健康観察をしておかなきゃいけないんですよね。もしかしたら違う病気、内臓疾患で発熱している等もありますから。すると、他の病気で命を失っちゃうこともあるので、そこはちゃんと健康観察できるという態勢を作ることが非常に重要だと思います。

菅原
それを見逃す方が大事に至る可能性もありますよね。
田村
そういう事も十分にあります。ナイトドクターの先生おっしゃられることもよくわかります。ただ一方で、「症状がある程度出ているけど、自分は元気である、まだ若い」という方々が、自分で検査をして、その検査が陽性ならば報告をいただくというのは、いよいよ医療機関の窓口が逼迫してきた場合には致し方がないのか。本当は、医療機関で検査するというよりかは、他でも自治体が検査を専門でやる窓口を作っていただければ、そこに行って検査をいただいた方がいいのかもわかりませんが、なかなか今、検査キット等々どのような形で供給するんだという問題もございます。そういうことも含めて、これは何らかの対応をしっかり取れるように態勢をつくらないと、ちゃんと対応できません。検査キットがなければそもそも自分で検査できないので、その供給というものも、もしかして後でお話で出てくるかもわかりませんが、しっかりと政府として対応していく、これが重要だと思いますね。
菅原
岡田さんは、この濃厚接触者に関して診察せずにコロナ判断、いかがでしょうか?
岡田
はい。やはり基本的には、私は、一度は医師がちゃんと診るべきが根幹だと思います。最初に、一度はやはり医師に診てもらい、検査、確定診断で重症化のリスクのある人を見分けるということが必要でした。コロナ以外での持病の悪化もあり得ますから、以前から、やはり発熱外来の増強というのを訴えてきたわけです。ただ今の状況というのは、これから2月の頭に向かって、ほとんど、もう災害医療というような状況に移行しつつあるのかなっていうことを今、感じております。災害医療の対応という認識で、行くしかないのではないでしょうか。

■「PCR検査100万回の態勢を考えないと…」
上山
さらに医療現場では、陽性を判定する検査キットが足りなくなっているという声が上がっています。検査をしたくてもができない、そんなケースも出ているんです。後藤厚労大臣の説明では「最近の急激な感染拡大により、検査キット需要が急速に伸びている。現状の在庫460万回分、製造・販売企業に対して1日80万回分まで増産・輸入を要請している」ということです。厚生労働者は卸売業者らに対して医療機関への供給を優先するよう要請しました。最優先なのは医療機関などの、症状の有る人に対する検査、次がエッセンシャルワーカーの濃厚接触者、待機期間の解除検査。そして無料検査はその次、ということになりました。片山さん、この状況で検査キットが不足する、どうご覧になっていますか?

片山
もっと準備をされておくべきだったなというのが率直な感想ですけどね。もう一つは、薬局でも無料で検査を受けられますよということを政府の方が説明されましたよね。私も、実際、薬局行ってみて本当に検査をやっていました。私は受けませんでしたけれど、あれだとやはり多くの皆さんが受けますよね。そうすると需要がわっと増えますね。感染者数が増えたから検査キットの需要も増えたことも、もちろんあると思いますが、そうじゃなくて、念のためやっとこうという人も増えますよね。そうしますと、今頃になって優先順位をつけようというんじゃなくて、最初からやはり優先順位を付けておくべきだと思うんですね。どれぐらいの予測か、わからないわけでしょうから、それだったら最初は、小さめにスタートし、状況を見ながらだんだん広げるとか。余力があるなら薬局でもやるという、そういうやり方がなぜできなかったのかなと思うんですが、これは田村さん、もう今、現職の大臣じゃないのですけれど、政府の方ではそういうふうに、何と言うんですかね、在庫とか、ロジスティックスの事を考えながら政策を打ち出すということを、やらないんですかね。かっこいいことを、バンと打ち出して、後でついていかない。ワクチンのときもそんなことがありましたよね。

田村
ワクチンは、私は正解だったと思います。ちょっと自治体は困ったと思われますけども、それじゃくらいじゃないと早く打てませんから。今回の検査キットのことは、政府の方も、これは80万回分のみならず、来週、再来週が80万回分ぐらいで、その後は最大190万回分ぐらいまで、2月21日の週は増産をお願いする計画を作っているようです。もっとも、言われる通り、(感染者数が)少なかった時期ありますよね。あのときに、ある程度、生産計画をお願いしておくということは、私は必要だったと思いますし、少なくともオミクロン株が欧米で流行り出した頃には、検査キットの増産をしっかりと各メーカーには、こういうふうになったときはトリガー引くからお願いしますということは、おっしゃっていた方が良かったと思います。何よりもPCR検査が1日39万ぐらいしかまだ整備されてないですよね。私が大臣のとき、就任時は多分7万回ぐらいだったのを私が辞める時に30数万回ぐらいまで増やしてきたんです。その後、ちょっと感染が収まったので、PCR検査ができる能力をもっと増やすチャンスだったと思いますが、そういうときにもっと増やしておく。これからは本当に、100万回、検査できるぐらいのことを、次の新たなコロナの変異株とか、新しい感染症のためにも考えておかなきゃいけない。これは後から考えるとそうだったという話なんですけども、もう経験していますから、次から次へと先手を打っていくと、我々もしっかりと反省の上でやっていかなきゃならないと、私も思っております。
菅原
第5波のときのデルタ株の経験をされた田村さんの方から、次の政権に対して引き継ぎなどでそういった抗原検査キットもっと増やした方がいい、増産した方がいいという話はできなかったんでしょうか?
田村
抗原定性検査は実のところ、あまり医療機関の皆様方、使いたがられなかったんですね。それはなぜかというと、感度の違いがあるんで、PCRの方が感度がいいので、PCRに余力があるとPCRの方を使われるんです。そういうこともあって、増産していただいて買い取った検査キット、かなり残っていましたので、こういうものを例えば、各介護施設等々にお配りをさせていただいて利用なんかもしてきたんですけれども、そういうところで、ちょっとやはり読みが甘かったというのは、これは我々も反省しなきゃいけないというふうに思います。
上山

欲しい人たちの手元に届くようになるにはどのくらいの期間が必要なんでしょうか。
田村
2月の21日の週で最大170から190万キットぐらいを何とか作ってもらえないかということを、一応、厚生労働省の中で検討しているということで、メーカーにはそこまで話が行っているかどうか、私わかりませんけども、それぐらいの腹づもりは持っているんだと思います。できる限り今、いろいろ積算してますけども、今よりも感染者がさらに増えても対応できるぐらいのことは、想定をしていると思います。
■自宅療養者が過去最多「家族の人数分の備えを」
菅原
そして、自宅療養者への対応も縮小する動きです。全国の自宅療養者ですが、過去最多の26万3992人となっています。第5波のおよそ2倍になっています。
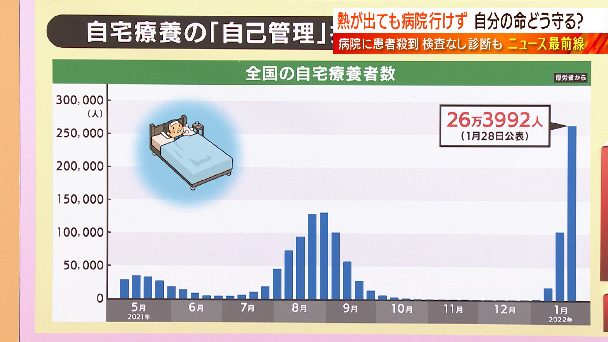
これまで自宅療養者の命を守るため全員に対して健康観察を行ってきましたが、これからは「自分で自分の命を守る」必要があるんです。東京都では「オミクロン株」の“重症化リスクが低い”という特徴も踏まえて、50歳未満の基礎疾患なしは「体調確認なし、自分で健康観察」自分で健康観察を行うということです。もし体調が悪化した場合「うちサポ東京」という24時間体制のコールセンターに自分で連絡するということです。一方、50歳以上、重症化リスクがある人は保健所などで健康観察するということです。田村さん、保健所機能がかなり逼迫してきているということもありまして、自宅療養者のサポートを分けるということになっているわけですね。
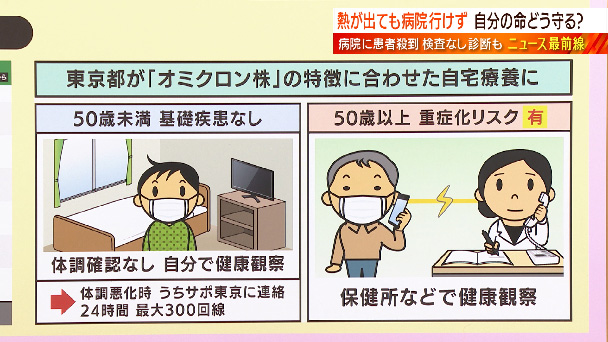
田村
これはもう致し方がない状況でして、特に50歳未満の方々で基礎疾患のない方々、やはりデルタ株のときには、こういう方々に結構、肺炎の症状が出たんです。ところが、オミクロン株では、こういう方々に肺炎の症状あまり出ていませんので、そういう意味からすると、自分でしっかりと健康観察をしていただくと。ただ、人によって違いますが、かなりの高熱が出るようです。脱水症状にもなるようですので、そこは、例えば自分自身が自宅で療養するときには食料、食べ物ですね、水分だとか、そういうものをしっかり確保いただいておかなきゃならないと思います。症状としては、高熱、それから倦怠感、こういうものは、かなり強い方々がおられるということですから、軽いわけではないということは、ご理解いただきたいと思います。

上山
これから自宅療養になる人は「自分の命は自分で守る」。自分が感染し、自宅療養になったら何が必要か、体調が急変した時にどのような対応をするのか、自分自身で備える必要があります。

岡田さんが無料公開している「自宅療養完全マニュアル」では、自宅療養をどう安全に過ごすのかが書かれています。その中からいくつかポイントを抜粋させてもらいました。まず、「いつ感染するかわからない」という状況ですので、感染した時に必要になるものを準備しておくということが大切だということです。例えば、食欲が無くても食べられて必要なカロリーを接種できる食料品の備蓄。レトルトのスープやおかゆなど。こうしたものを家に備蓄する。さらに自宅療養になった時、体調が良いうちに「急変時に救急車を要請する可能性」に備えて保険証やお金、いつも飲んでいる薬などを、すぐ持っていけるようにまとめておく。岡田さん、感染した時の準備をしておくことで自宅療養の不安も少しは抑えられるということでしょうか。

岡田
はい。まず、誰もが自宅療養をすることもあるという状況を想定して、今から家族分を用意しておくということだと思います。ですから、いわゆる水枕だとか、そういうものは1個2個、おかゆも1パック2パックあると言っても、オミクロンの場合の感染力を思うと、家族内で皆さんが全員で感染する可能性がありますね。ですから家族分、食糧なども用意しておく。それから常用薬については、例えば血圧のお薬とかを飲まれてる方は、自宅療養になって、自宅におられなきゃいけない期間もありますから、多めにもらっておく、そういうようなことも大事だと思います。

オミクロンの場合、私が周囲の若い方々を、見てても、ワクチン2回接種していても、やはり38℃、39℃の熱が出て本人は大変につらいという人も多くいます。肺炎にはなりにくいのかもしれませんけど、やはり高熱が出たり、倦怠感が出たり、咳がひどかったりという症状出している学生もよくいます。ですから、やはり対処療法のために解熱剤、風邪薬だとか、医療に速やかにかかれない場合、自宅での療養を想定して、現在はそういうようなものも用意しておくことが大切です。それから、スポーツドリンクも用意しておく、脱水も困りますから。そういうようなことを家族分、かかっていない今のうちから用意しておくということも大事ですね。いつ、お友だちから電話かかってきて、あなたも濃厚接触かもしれなせん、と言われる可能性もあるわけですね。それから買いに行くというのは、お控え願いたいということで、やはり事前準備、家族全員分、こういうようなことが大事かというふうに思います。防災の延長線上と思って、準備していただきたい。
■感染症対策「臨時の医療施設を」

菅原
続いてのテーマはこちらです。「助かる命が助からなくなる恐れも、第5波の教訓はどこへ」。

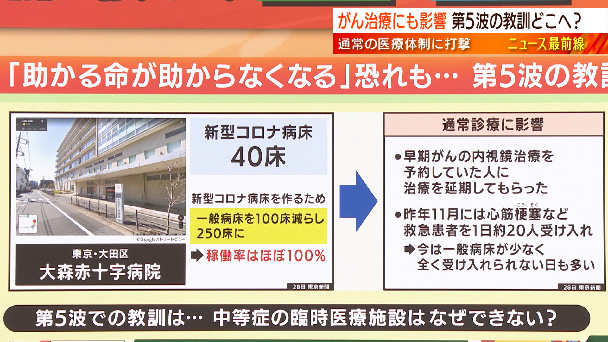
新型コロナ患者の対応も厳しくなっていますが、一般の通常医療もますます厳しくなっています。大森赤十字病院は新型コロナ病床40床を準備した病院です。ただ、コロナ病床を増やす中でこのようなことがありました。新型コロナ病床を作るため一般病床を100床減らし250床に。つまり、新型コロナ病床を作るために一般の病床を減らしている。そして稼働率はほぼ100%、フル稼働している、一般病床を減らしたことで通常医療に影響が出ているといいます。早期がんの内視鏡治療を予約していた人に治療を延期してもらった。もちろん医師が大丈夫だと判断して延期されたのでしょうが、患者は延期して病気が進行しないか不安を見せたと言います。さらに昨年11月には心筋梗塞など救急患者を1日約20人受け入れていたのが、今は一般病床が少なく全く受け入れられない日も多い、ということです。
さらに都立駒込病院は新型コロナ病床が181床と、多くの患者が受け入れられる新型コロナの中心的な病院です。ただ通常診療に影響が出ています。コロナ以外の診療を従来の6割ほどにしているといいます。がん患者の手術を延期するなど、一般診療に影響しているといいます。通常医療がコロナの対応でかなり縮小されているんです。田村さん、普段であれば手術ができる、治療ができる。こうした通常の医療が影響を受けています。最悪の状況をいえば「コロナが無ければ助かるはずだった」。田村さんが、最も懸念されているポイントなんですよね。

田村
そうですね。私が大臣を辞めるときにも、そういうことをしっかりと申し上げさせていただいて、都道府県への通知にも、そういうことを書かせていただいたんです。つまり何を言いたいかと言うと、だいたい日本の民間病院、公立もそうなんですが、公的病院も含めて、8割とか患者の方々が入っていることが多いんですよね。じゃないと経営できていけないんですよ。そういう状況を考えると、コロナがわっと増えたときに、そこの病床をコロナに埋めますと、当然のごとく一般医療に影響が出てくるわけです。冬場は心筋梗塞や脳卒中が増えますから、救急で運ばれても対応できないことが起こるのです。だから本来は、コロナを診れる病床はどれぐらいが限界なんだと、それ以上増えた場合には臨時の医療施設で対応する。それは体育館を使ってもいいですし、とにかく医療機関じゃないところにベッドを置いていただいて、そこに今度は各病院から看護師の方々、10人20というと病院が動かなくなっちゃうので、2人だとか3人だとかギリギリ出せる範囲で輪番で出していただく形で、災害医療的な発想ですよね、混成チームで、そこで患者の方々を診ていただく。もちろん重症化されれば、それは病院じゃないと診れません。でも中等症ならば、そういうところ(臨時の医療施設)でしっかり対応いただく。コロナのように急に増えて急に減るというような感染症ですと、もう病院の病床を使って対応するというのは、かなり無理があるんです。

一般の方々、一般の疾病で落とす命も、コロナで落とす命も、命の重みは一緒ですから、両方とも命を助けなきゃいけないということを考えた場合には、やはり臨時の医療施設というものをしっかりと確保いただいて、このような感染症、急に増えたり減ったりという事態に対応いただくというのが重要だということをお願いしていたんです。しかし結局、臨時医療施設の開設者は都道府県になりますが、なかなか各都道府県、大変だということがあると思いますけれども、私が思っていたようにはですね、なかなか進んできていないというのは事実だと思いますね。
上山
今の田村さんお話なんですけども、臨時の医療施設がなぜ必要なのかといったところで、病床の内訳を見てみたいと思います。新型コロナの病床を増やそうとすると、基本的には一般病床からこのように転用するしかない。そうすると一般病床は減ってしまう。ところが臨時の医療施設であれば、このように一般病床を削ることなく新型コロナ病床を増やすことができる。通常の医療を守るために臨時の医療施設が必要になってくるということでしょうか。


田村
大きなところで沢山の方が診られるような、そういう臨時の医療施設の方が医療人材をより効率的に使えます。医療人材も有限ですから、その方々をどう効率的に働いていただくか、これも考えなきゃいけません。それをある程度もっていれば、日常生活といいますか、社会活動も一定程度、動かしながら、ここまでであれば社会活動を動かしていこうということで、一定程度、日常も取り戻しながらコロナに対応できることもできます。
上山
確認ですけども、この臨時の医療施設というのは軽症者用ということではなく、いわゆる中等症の酸素投与が必要な方向けの施設・・・
田村
場合によっては酸素投与が必要になる方もおられるので、配管を通しておくと。配管さえ通っていれば、あとは酸素ボンベで流せば、マスクつければ吸えますから。ただもちろん、そういう方々が少なければ、そこに中等症Iの方や軽症者の方々が入っていただいてもいいんです。ですから、そういう意味からすると、色んな使い方ができますので、中等症に酸素投与ができるようなものを作っておく。かなり大きなものを、というのが重要だと思いますね。
■『臨時の医療施設』なぜ自治体は作らないのか

上山
岡田さんはこの臨時医療施設については…。
岡田
はい。これはやはりもう今回のオミクロンが最後の変異株になるかどうか、それはわかんないですね。今は、ステルスオミクロンなんていうことも懸念されるわけで、また感染者が上がって7波も来るかもしれません。そもそも、感染者数が高止まりする可能性もある。先が読み難いのがコロナウイルスですから、大規模集約医療施設、こういうものも作って、恒常的に用意しておいて、使うときは稼働して、そして医療を確保していくということしか、もうグローバル化した社会の中では、パンデミック対策としては、これが基本なんだろうと私は思っております。そもそも、この酸素配管をした集約医療施設は、5波の2021年の8月にも当時の田村厚労大臣がつくるべきと言及されていました。東京都の状況が医療逼迫のあるこの今では、都がつくらないのなら、国で作っていただきたい。自治体がやらないならば、国につくっていただきたいと思うような状況です。今後の高齢者などへの感染拡大を想定するともう、その対応が必要です。

菅原
臨時医療施設に関しては、厚生労働大臣だった去年8月に田村さんが出演したときにも取り上ました。そこで東京都について田村さん、このような話をされていました。「大規模な臨時医療施設について、小池さんも必要性は十分に感じられていると思います。私も小池さんとちょくちょく連絡を取っていますけど、やはり多くの病床が必要と、厚生労働省からも東京都に要請しておりますから、東京都の中でも一定の検討はされていると思います」。

ただ、小池都知事は去年9月このように話しています。記者から「中等症の方向けに臨時の医療施設を設ける考えは」と聞かれ、「中等症もIとIIがあるわけで、中等IIになりますと、それだけ高度な医療が必要になってまいります。今ある医療機関をフルに活かしていく。ましてや、これだけ医療機関が集中している東京ですから、そこのリソースをいかに活かしていくかが現実的ではないかというふうに思います」。臨時の医療施設を作るのではなく、中等症は既存の医療機関で対応するという考え方を示しました。田村さん、これだけ聞くと非常に消極的、そして今も実現していない。この辺り、どういった齟齬があったのでしょうか。

田村
今ある施設、現存する施設を使いたいというのが基本にあられたのかもわかりません。
菅原
例えばレンタルとか、そういったイメージですか。
田村
私は体育館みたいなものが一番効率的で、新たに体育館などにベッド並べるのが一番いいと思いますが、(東京都は、 )空いている病院だとか、空いているというよりは、もう病院を止めたような建物とか、使っていない建物とか、それから、病院じゃないんだけど建屋があって他のものに使用していたというところに、ベッドを置いて、みたいなことを念頭に置かれていたのかもわかりません。もう都の方も多分720床ぐらいは、そういうものを準備をされているんだと思いますが、ただ、このオミクロン考えると、それでは東京は、足らないと思います、多分、何千というオーダーを用意されていた方が、いや、それを使わなくて余ればそれでいいんですよね、別に、使わなかったら使わなかったで、最悪のことに備えておくということが都民の方々の安心にも繋がるので、そういうことをやればいいのではないのかなと私は思いますけどね。

■「特措法には『臨時の医療施設』を明記」
菅原
東京にある臨時の医療施設としては、酸素医療ステーションや、それから感染拡大時軽症者向け、無症状者向けのものはありますが、なかなか中等症以上、重症化する前に食い止める、こういった臨時のものはなかなか見受けられないということです。片山さん、自治体に関しては、なぜこういったものがなかなか進まないのか、どういったお考えでしょうか?

片山
本来、このパンデミックのときは田村さんもさっきおっしゃいましたけれど、患者の数が急速に増えるわけですね。そうすると、もう医療が追いつかなくなるわけです。そうすると一般病床にしわ寄せをしても、それでも追いつかないようなるわけです。だから、例の特措法では、ちゃんと臨時の医療施設を設けるということを書いているわけです。都道府県知事が医療の提供ができなくなったときには、臨時の医療施設を設けなければならないと書いてあります。

それは泥縄でやるんじゃなくて、あらかじめ都道府県は行動計画を作ることになってるんです。法律でそのことを規定してます。その行動計画にその臨時の医療施設のことを書いておきなさいというのも、法律で命じられてるわけです。実際、行動計画を見てみると全ての都道府県で書いてます。医療が逼迫したら臨時の医療施設を設けると書いてます。書いてんだけれども、ごく一部の県以外は全然準備していなかった。
菅原
なぜそうなると思いますか?
片山
これは、計画というものを自治体がどう認識しているかということなんですけれど、いろんな法律で計画を作りなさいと書かれています。例えば地震のときの災害防止計画を作るんですけどね、都道府県の意識としてどうも作ることが目的になっているんですね、作って国に報告をする、それで以上、終わり。本来計画というのは、何のために作るかというと、国に報告するためではなくて、いざというときに、自分たちがちゃんと戸惑わないように、あらかじめ準備をしておきましょうと、そのための計画のはずなんですが、どうも全般的にこの計画というのは、法律で義務付けられているから義務的に作りました、国に報告しました、以上終わり。こういう風潮がまん延しているんですね。今回もこれが背景にあったんだろうと思いますね。

菅原
計画に対して実行がどれだけできるのかというところで。
片山
一昨年に中国などで感染爆発が起こり、日本でも感染が始まったときに、その段階で都道府県は臨時の医療施設のことは考えておくべきだったんですね。自分たちの地域で感染者が急増したようなときのために、あらかじめ場所を予定しておく。それから先ほど田村さんがおっしゃったように、医療機関から支障ないように連合チームを作ってもらおうと。こういうことを関係機関との間で話しをつけとかなきゃいけないんですが、そうしたことをやってないまま5波まで来た。さらにはとうとう6波まで来たということだと思いますね。
■緊急事態宣言の発出あるのか!?
菅原
そもそもの話なんですが田村さん、この医療現場が逼迫してくるのを止めるためにはまず新規感染者数を止める必要がある、拡大を止める必要があると思います。今、この段階で緊急事態宣言に関しては、今後どういった方針が必要と思いますか。


田村
それは、ある程度、感染者数が増えてくると、我々もどこが天井かわかりませんので、増えてくることを前提に考えなきゃいけませんから、どこかでさらなる行動抑制をお願いをしなければならないということもあり得ると思います。ただ、緊急事態宣言出しても、日本は前からも言っています通り、強制力はほとんどありませんので、国民の皆さんの意識に訴えるしかないんですよね。緊急事態宣言を出しましたから、もうこれ以上動かないでくださいと。しかも、今も色んな形、まん延防止等重点措置で対応する中で、ある程度、意識を持っていただいて、ある程度、国民の皆さん、もう行動抑制しています。すると、前みたいに家から出ないでくださいだとか、そこまでやるのかと、それをまた聞いていただけるのかということもあるので、緊急事態宣言の中身、これはどうするのかということになってくると思いますね。

菅原
人流抑制なのか、人数の抑制なのか、どういった考えですか。
田村
人流抑制しないことには、感染症、特にこのオミクロンは、これだけの感染力ですから広がります。しかし、ある程度ピークを遅らせる、つまり天井が高いのを、ある程度、後ろに低く持ってくることは、人流抑制じゃなくて、人数規制でもできますから、そういう意味で今、やっているんですが、ただオミクロンというのは、なかなかそれでは効かないぐらい感染力が強いというのも事実だと思います。

菅原
まさに判断が迫られる状況が近づいてきております。田村さん岡田さん、ありがとうございます。
(2022年1月30日放送)













新型コロナの感染拡大が止まらず、医療機関のひっ迫が深刻になっています。2022年1月30日の『BS朝日 日曜スクープ』には田村憲久・前厚生労働大臣が生出演。田村前大臣は、「助かるはずの命が助からなくなるのが最悪の事態」と指摘し、臨時の医療施設の必要性を訴えました。
